同業者および親の方へ
私は元NIH(アメリカ国立衛生研究所)の科学者で、現在はアメリカで救急医を務めるクリスティ・デル・カスティロ・ヘジイと申します。過去にはブラウン大学で新生児における脳損傷の研究を行った経歴を持ち、神経障害を患う6歳の子供の母親です。私の子供は生まれてから数日間、完全母乳で育てる際に母乳量が少なかったことが原因で新生児黄疸、新生児低血糖症および重度の脱水症を引き起こしたことを伝えるため、この文面を書いています。初めての子供が生まれる母親として、妊娠中には母乳に関するすべてのガイドラインを読みました。不運なことに、ガイドラインや小児科医のアドバイスに従った結果、息子は4日間の間に全く母乳を飲むことなくICUでの治療が必要となり、その後には複数の神経発達症を患っていると診断されました。私自身が医者、および科学者という経歴を持っていたこともあり、このような症状を引き起こした原因を知るため論文審査が記された専門誌を探しました。その中で新生児黄疸、脱水症、低血糖症および発達障害には繋がりがある、数多くの証拠が見つかりました。ここに記されている私の考えが、親に発育を委ねる息子や多くの子供に当てはまることが伝えられるよう願っています。
息子は妊娠中も健康で、通常の経膣分娩で何の問題もなく生まれました。生まれた時の体重は8.11ポンド(約3.7キロ)でした。生まれて間もなく私の胸の上に寝かせられ、直後に母乳を与えました。それからは必要に応じて、3時間ごとに20~30分の間母乳を与えました。入院中は毎日小児科医と授乳相談員によって検診され、授乳も完璧と言われました。おむつには予期した通りの湿り気と汚れが見られました。生後2日目には黄疸が現れるようになり、経皮的ビリルビン濃度は8.9でした。生まれてから48時間後には体重が5%減少し、翌日の経過観察が必要なまま退院しました。退院前に、授乳相談員からは「お腹を空かせるでしょう」と言われ、胸で抱え続けるように指示されました。自宅に着くと息子はぐずつくようになり、夜になるまでの長い間授乳しました。たとえ授乳を終えた後でも泣き出し、すぐにしがみついてきて寝ることもありませんでした。翌朝には泣くのが止まり、静かになりました。私たちは生まれてから68時間後(生後3日目の終わり)に医師の検診を受けました。その際、おむつには予期した通りの湿り気と汚れが見られたにも関わらず、生まれた時の約15%に値する1.5ポンド(約680グラム)の体重が減りました。この時には、これほどまでのパーセンテージが失われたことに気付かず、このことを聞かさせることもありませんでした。私はお腹を空かせた息子に授乳しようと一晩中起き続け、失われた体重がとても大きな数字だということを知るにはあまりにも疲れていたのです。息子には黄疸が見られたものの、ビリルビン値は検査されませんでした。小児科医には粉ミルクを与えるか、私の体に母乳が作られるまで生後4、5日待つかの2つの選択肢があると言われました。どうしても母乳で育てたかったため、授乳がままならないままもう1日が経過し、次の日に哺乳時に体重を測った授乳相談員のもとへ行ったところ、全く授乳されていないことが分かりました。胸をさすり、手で絞ろうとしても母乳が出てこなかったのです。私は息子の4日間の苦痛や、授乳のガイドラインで推奨されたほぼ2日間に渡る断続的な授乳を行ったにも関わらず、このような病状が現れたと頭に浮かびました。授乳相談員との面会後には粉ミルクを与え、息子はようやく寝に就きました。ところが3時間後には息子から何の反応もなく、口から無理やりミルクを飲ませてさらに注意を引きつけようとしましたが、発作を引き起こしたのです。私は急いで息子を緊急治療室に運びました。そして検査の結果、血糖値は正常値(50mg/dL)にわずかに達していたものの、重度の脱水症状とされる高ナトリウム血症(157mEq/L)や黄疸(ビリルビン値は24mg/dL)を患っていることが見つかりました。息子は問題ないので安心するように言われましたが、新生児における脳損傷の研究を行ったことがある経験から、低血糖症や重度の脱水症によってどれくらいの早さで脳細胞が死ぬことを知っていた私にとって、信じ難かったものの息子がそうでないことを願いました。
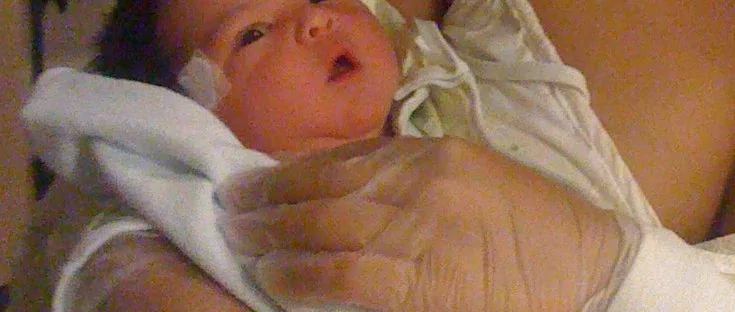
正期産で健康に生まれる。体重は8ポンド11オンス(約3.94キログラム)で、出生直後に早期母子接触と母乳による授乳を実施。

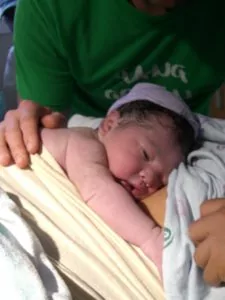
生後2日目、黄疸が見られ、体が小さくなったように見える。

生後3日目、小児科医の回診後。泣くこともなくなり、黄疸と脱水が見られ、体重が15%減少。母乳のみによる授乳を続けて良いと言われ安心した。
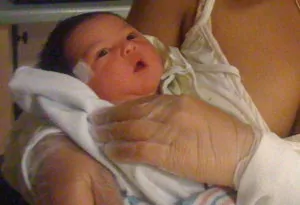
脳損傷からくる高ナトリウム血症を伴う脱水と脳症。ぼんやりした目つきは新生児脳損傷の特徴。
息子は3歳8ヶ月の時に重度の言語機能障害、自閉症、ADHD(注意欠陥・多動性障害)、感覚統合障害、低IQ、粗大および微細運動の発達遅滞、その後には脳の言語領域に傷害を被った発作性疾患と診断されました。息子がこのように診断されて以来、私は不完全母乳、新生児の栄養失調、脳損傷および発達障害に関する科学文献を2年間調べ続けています。さらには、ソーシャルメディアを通じて3万人以上の女性から母乳に関する体験談を集めてきました。
Hospital Pediatricsの2015年9月版には、完全母乳で育てようとした新生児において、生後2~5日間の間で母乳量が足りずに重度の低血糖を患った11件の症例が公開されました。この文献の本論に綴られている子供は、私の息子同様に健康かつ満期で生まれた赤ちゃんでした。生後3日目には小児科医のオフィスにいる様子が映されています。このような様子にも関わらず、生後4日目には無気力な状態に陥り、満足に栄養を摂ることができなくなったのです。体重は生まれた時よりも10%低下し、血糖値は正常値(> 47mg/dL)よりも低い20mg/dLでした。この子にはブドウ糖の静脈注射が行われましたが、その後には発作を起こしました。脳のMRI検査を行ったところ、ほぼ脳全体の広範囲にわたり損傷が見つかりました。この子以外にも健康かつ満期で生まれた10人の新生児からは、母乳不足が原因で低血糖症を患っていることが見つかりました。そして昏睡状態に陥る、発作を起こす、体温低下または呼吸をしていないという状態に陥ったのです。6児のうち5児のMRI検査からは、脳の3分の1から全体に行き渡り様々なパターンによる幅広い損傷が見つかりました。損傷が見られた赤ちゃんは、その後に言語療法が必要とされる発作性疾患、運動まひ、視力障害、摂取困難など、長期的な神経障害を患いました。
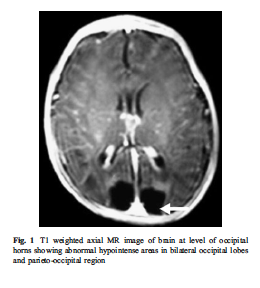
完全母乳で育てられた赤ちゃんにおいて、母乳量不足が原因で生後3日目に昏睡状態に陥り、低血糖症(20mg/dL)を患った時の脳のMRI検査の画像です。脳の後部に見られる黒い部分は脳組織が足りないことを表し、その結果、1ヶ月後には低血糖症が発現しました。
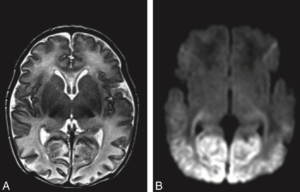
脳のMRI検査による急性の低血糖脳症です。低血糖が原因で脳細胞のカロリーが不足し、脳の後部の明るい部分が腫れおよび損傷を表しています。
ここで見られたような発達障害が広がる原因の答えは、この受攻期にあるのかもしれません。子供が発達障害を引き起こすすべての危険因子は、多発する黄疸や、脳への酸素・血液・ブドウ糖不足が原因で生じた脳の損傷と関わっています。これらには、胎盤の機能低下や胎児への血液循環の低下が原因とされる子癇前症、子宮内胎児発育遅延、未熟児などが含まれています。また、低血糖症、臍帯脱出症、臍帯巻絡(へその緒が首に巻きつく)、胎児ジストレス、低いアプガー指数、呼吸困難、その他の分娩合併症、出産前後に脳に損傷を与えるすべての因子など、長期的な神経障害の原因とされています。たとえ新生児の脳に損傷を引き起こす原因に対し、どうすることもできなかったとしても、すべての神経細胞が生き残るように、子供に十分な栄養を与えることはできます。私は新生児の生理的要求を満たすため、十分な母乳が作られていない母親に母乳のみの発育を求めることで、多くの新生児に低血糖脳症を誘発しているのではないかと考えています。私たちは、(ほとんどの場合にあり得ませんが)十分な初乳が与えられた赤ちゃんの泣き声に反応することや、必要に応じて子供の栄養を補給することで失敗を招く恐れがあるという生まれながらの保護本能に対し、相反する状況に置かれている可能性があります。
私の子供のストーリーは決して珍しいものではありません。280組の母子で行われた研究では、完全母乳で育てることを希望し、授乳時に傍で補助を受けた母親の22%において、多量の母乳量の生成または乳汁生成II期に遅れが生じ、その結果としてお子様の体重が10%以上減少する、過度の体重減少の危険性が7倍高いものになっています。つまり5児のうち1児以上の新生児は、生後から母乳のみで育てようとした場合、栄養不足と関連する合併症を引き起こす危険性におかされています。別の研究では、「赤ちゃんにやさしい病院運動」のプロトコルに従い母乳のみで育てられ、注意深く観察された赤ちゃんの10%で、生後48時間以内に血糖値が40 mg/dL以下となる低血糖症が見つかっています。この症例は初めての子供を授かった母親でより多く見られ、23%が低血糖症を引き起こしています。この血糖値は、別の研究のMRI検査では脳損傷や、長期的な認知機能の低下をもたらすことが示されています。某研究では、生後24時間以内に血糖値が46mg/dL以下に達した場合、MRI検査で脳損傷が見つかる危険性が3.7倍高い点や、1歳の時の運動・認知・言語スコアが4.8倍低い点と関連していることが示されています。このような認識機能障害は、1395児の新生児を対象とした研究で40mg/dL以下の一過性低血糖症を引き起こした新生児において、4年生の時に行われる読み書きや算数の実力テストの合格率が50%低く、この年齢に達したとしても引き続き障害を患っていることが示されています。たとえ血糖値が45mg/dL以下であったとしても、読み書きの実力テストの合格率が38%低くなっています。現在の標準治療では、生後1時間以内の神経細胞が、他の時間に比べて低血糖症に対する耐性がより強いことを示す証拠が見られない場合に限り、生後4時間以内の40~45mg/dLの血糖値は許容範囲とされています。
皆様には、私と同じような切迫感を感じていただくよう願っています。私は息子の診断の後に小児科医、その他の医師、看護師、授乳相談員を含む完全母乳で育てられ、栄養不足と関連する合併症を引き起こした43人のお子様の母親と個人的に知ることができました。すべてのお子様は、長期的な神経発達障害を患っていました。文献では、母乳時の粗末な教育が栄養不足と関連する合併症の原因と指摘されていますが、私の母乳を与える母親に関する調べでは、授乳時にとてもよく教育を受けた人ほど危険性が高いことが見つかっています。あまり教育されていない人は赤ちゃんの泣き声に反応し、ボトルのミルクを与えます。母乳に関してとてもよく教育を受けた母親は、たった1本のボトルを与えることが母乳保育を台無しにし、お子様に害を与える可能性があると教わっています。私はこの点が母乳のみで育てる母親への圧力となり、お子様の人生に危険をもたらすという、母乳指導によって生まれた現実の歪曲であることを学びました。
現在の診療指針には危険性があることをお伝えします。息子は、通常母親の体に母乳が生成される生後3日目には体重が大幅に減少していました。一体、どれくらいの新生児が同じような運命を辿っているのでしょう?これまでには新生児の体重減少や、乳汁生成II期前の新生児の脳において、完全母乳の安全性を示す綿密な研究は行われていません。実際に某研究では、完全母乳を行い退院した赤ちゃんは、減食や脱水症が原因で再入院する可能性が11倍高いことと関連しています。さらにAcademy of Breastfeeding Medicineの黄疸に関するプロトコルには、完全母乳を行った10~18%の赤ちゃんはミルク不足が原因で栄養不足による黄疸を引き起こした点が明白に記されています。ただしこの事実は、授乳のガイドラインでは公表されていません。疫学に関する文献では中等度から重度の黄疸、ナトリウム欠乏性脱水、低血糖は長期障害の危険因子とされていますが、新生児への栄養不足が長期的な神経学的転帰をもたらす点で確信が得られるよう、母乳が不完全な新生児と栄養が補充された新生児において、特定の発達障害の広がりを分析するさらなるデータが必要です。
私は母乳のみで育てるすべての新生児において、有害な神経学的疾患を防ぐために監視を強めて栄養補給が改善されるよう、以下の患者の安全性に関するイニシアチブを提唱します。
1) 母親は、母乳を肉眼で捉えるために手で搾乳する方法の指導を受けます(詳細はこちら)。母親の初乳が不十分、または出ない赤ちゃんに対しては、直ちに栄養が補給されるようにします。
2) 完全母乳で育てる新生児は、わずかな栄養しか与えられなかった場合は生後24時間以内に最大7%の体重を落とす可能性があるため、病院や自宅で体重を1日に2回測定します。これは、日々の体重増加の現れからも示されるように、母乳が子供の代謝要求量を完全に満たすまで自宅でも引き続き行うようします。母親には、病院や自宅で栄養を補給する必要性が分かるように7%の減量の閾値を伝えます。
3) 今日の科学文献からも低血糖症のハイリスク群が特定されているように、完全母乳の新生児が日々体重を増やす前に、病院内では毎日普遍的な方法で経皮的ビリルビン濃度を測定し、血糖値を監視するようにします。身体検査だけでは、低血糖症および病的な高ビリルビン血症の予防には不十分です。また低血糖症を見落としがちな、慰めようがない子供の血糖値をチェックします。血糖値が47mg/dL以下に低下した場合、これは正しい治療を行った際に発達遅延を予防する、予め容認された唯一の血糖値の閾値とされているため、直ちに母乳または粉ミルク、およびブドウ糖の静脈注射で補給します。またビリルビン値が15mg/dLを超えた場合や、ビリルビンノモグラムで高い数値が見られた場合でも補給します。栄養不良の新生児に栄養を与えることは子供の脳を守り、血糖値を安定させるだけでなく、生後3ヶ月時の完全母乳率が2倍に上がります。
4) 乳汁生成II期後、赤ちゃんの母乳の摂取量を測定するため、母乳を与える前と母乳を与えた後に体重を測ります。新生児のカロリー必要量は100~120 kcal/kg/dayとされており、これを満たすために母親は、3時間ごとに約2オンスの母乳量の生成が必要です。これは約5.5oz/kg/day(2.5ounces/lb/dayですが与える量を間違わないように「kg」を使用しています)に相当します。疾患を持つ赤ちゃんによっては、上記の量よりも多くの量が必要とされる場合があります。
5) 退院した次の日には小児科医および授乳相談員を訪れて、オフィスでは普遍的な方法によるビリルビンや血糖値の検査を行います。乳汁生成II期前に特に自宅で慰めようもないほど泣く子には、低血糖症、脱水症、ネガティブな神経学症状の発症を予防するため、医療供給者の診断を受けるまでは授乳後に栄養を与えます。
6) 母親には、母乳が不十分なことでお子様が脱水症、黄疸、低血糖症を引き起こし、これらの症状が発育・神経障害を引き起こす可能性があることを知らせるよう提唱します。これらの症状の兆しは、お子様が授乳後に寝ない、泣かない、いつまでも介護が必要とされる状態が繰り返し続くことから分かります。昏睡状態、食欲不振、発作、低体温症(体温の低下)、徐脈(心拍数の減少)は、脳へのブドウ糖供給がほぼ終わりに近い、重度の脳損傷を促す後期の兆候です。昏睡状態や低血糖症を患う赤ちゃんは、親に極めて重要な情報を提供することで必要に応じて発育を間近で監視し、早期治療が行えるよう、脳のMRI検査を行う必要があります。
7) すべての母親は栄養補給が必要とされる場合、特に乳汁生成II期を迎える前に退院した場合は、引き続き母乳の生成作用が刺激されるよう、母乳後の栄養補給に関しての教育を受けるようにします。お子様が低血糖症を発症、出産時の体重よりも7%以上低下、高ビリルビン血症や高ナトリウム血症を発症、または空腹のあまりに慰めようがないほど泣き出した場合、新生児の出産時の胃の大きさは、一般的に母親や医療関係者の間で知られているよりも大きいとされる20mLのサイズであるため、1回に付き15mLの栄養を補給します。栄養を補給する場合は、お子様の検査水準が適正となり、苦しまなくなるまで与え続けます。子供の脳が食べ物を与えられるのを待つことはありません。お子様に適切な栄養を与えることができた際に、食べなくなった原因として授乳方法を分析するようにします。完全母乳のメリットが、低血糖脳症によって生涯にわたる障害の危険性を正当化することは決してないため、母乳による補給は正しい選択肢と言えます。栄養補給計画を言い渡されずに自宅に戻ってきた母親は、もし適正な母乳量が生成されなかった場合、お子様はお腹を空かし、障害を引き起こす可能性があるまま自宅に帰らされたことになります。
母親は、もし医師や授乳相談員から粉ミルクを与えないようにと言われた場合、赤ちゃんの欲求を満たすために十分な母乳が均等に生成され、何週間もの間疑いもなく授乳し続けるものと授乳のガイドラインから教わっています。ただし日常的な出来事からもお分かりの通り、母乳による黄疸はよく見かけられ、母親は赤ちゃんの欲求を満たすための十分な母乳量を均等に生成することはできません。本能的に赤ちゃんの空腹を悟る祖父母の教えは、初めての子供が生まれる親が教わることのない、授乳のガイドラインによって置き換えられているのです。世界中の非西洋文化では、生後1日目に母親が十分な母乳量を生成できない場合、生き物の本能としてお腹を空かした新生児の泣く姿に反応して守るため、授乳前に栄養を与えるまたは乳母が乳を与えています。母親は、何千年の進化と共に赤ちゃんの泣く姿に縛り付けられ、たとえお子様がお腹を空かしていたとしても十分に栄養を与えられたことが伝わることで、生物学的な保護本能の妨げになっています。母親は母乳量が不足していることを知る由もないため、昏睡状態、低血糖症、脱水症を引き起こした赤ちゃんは、毎日のように集中治療室に運ばれています。科学文献では、世界中の母乳で育てられる1~6%の赤ちゃんが、生後1日目の完全母乳に関連する症状が原因で再入院することが示されています。最近の出版物では、「赤ちゃんに優しい病院」で新生児黄疸として入院した赤ちゃんは3年間で104,460児にのぼり、10,583児または10児中1児が光線療法のために入院したものの、ほとんどの症例において、早期の栄養補給を行うことで完全に予防できたことが公表されています。つまりこのプロトコルを体系化すると、1991年の「赤ちゃんにやさしい病院運動」の公開から何百万という赤ちゃんが入院したことになります。「赤ちゃんにやさしい病院運動」および世界保健機関が掲げる母乳に関するプロトコルは、赤ちゃんよりも母乳を保護するように制定され、目標を達成するために無数の赤ちゃんが何日間、何週間、さらには何ヶ月にもわたり空腹の苦悩に耐えています。
物事を魔術的に考える時代は終わったのです。母乳教育とは数多くの根拠に基づくもので、現実との整合性はありません。人類の歴史の中で、母乳目的を容認し続けることができるのであれば、赤ちゃんがミルク欲しさに泣くことを認めなかった時はありません。自然の第一法則とは、今までもこれからもFed is Best(与えることが最良)です。多くの親は、母乳について学んだことにより、お子様に害を与えるように導かれているのです。お察しの通り、重度の黄疸や脱水症が2人の医師の言葉によって自宅に連れ帰った初めての息子で生じたのであれば、どなたにでも起こり得る可能性があります。
私からすべての医師および親には簡単なメッセージを送ります。とにかく赤ちゃんには栄養を与えてください。母乳が生成される前を含む、どのような時でもお子様の生理的要求を満たすようにしてください。新生児が求めるものは、その新生児にしか分かりません。新生児が不意にお腹を空かすことは、明らかに悲劇としか言いようがありません。私たちは、新生児には必要とされる栄養量よりも少なく与え、親は自らの行為が子供にとって最善であることを伝えることもできます。乳児には、ありとあらゆる手段を用いて実際に栄養が与えられていることを確信する必要があります。一緒になってデータを同僚、友達、家族に伝え、あなた自身の行動に変化をもたらせるよう願っています。この手紙は気兼ねなく、お好きなように共有してください。.
よろしくお願い申し上げます。
クリスティ・デル・カスティロ・ヘジイ医学博士
christie@fedisbest.org
この手紙の中で示されている科学文献への引用文は、この文章のテキスト内のリンクをクリックすることでご覧いただけます。
免責事項
本文書が、直接訪問の医師の診断および治療に置き換えられることはありません。本文書は、乳児に栄養を与えることや、高ビリルビン血症、脱水症、高ナトリウム血症、低血糖症、栄養不足が原因とされる病気において、入院延期または反復入院を防ぐための知識を高めることに関し、近年のデータを親に伝えることを目的としています。未熟児または疾患を持つ赤ちゃんは、早期の栄養補給が必要とされる場合があります。親の方は、お子様の健康や安全に関して不安が生じた場合、小児科医の診断を受けるよう推奨します。